Evaluar los costes derivados del tratamiento quirúrgico y endovascular de una serie consecutiva de 80 pacientes con hemorragia subaracnoidea aneurismática (HSAa).
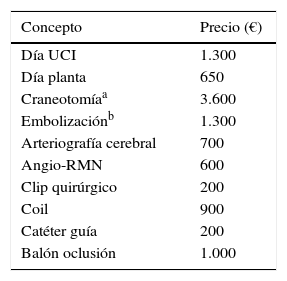
Material y métodosSe revisan 80 pacientes ingresados en nuestro centro con HSA aneurismática que recibieron tratamiento endovascular (EV) (n=57) o quirúrgico (Q) (n=23) entre enero de 2010 y junio de 2011. Se analizan datos demográficos (edad y sexo), clínicos (Fischer y Hunt-Hess al ingreso) y los resultados (GOS a los 6 meses) de ambas series. Se registra estancia hospitalaria (UCI y planta), coste del tratamiento (número de coils, catéteres, craneotomía…), del seguimiento (arteriografías de control, angio-RMN) y de los retratamientos de cada una de las técnicas. Se calculan los costes según los precios medios estimados de hospitalización, material fungible y procedimientos.
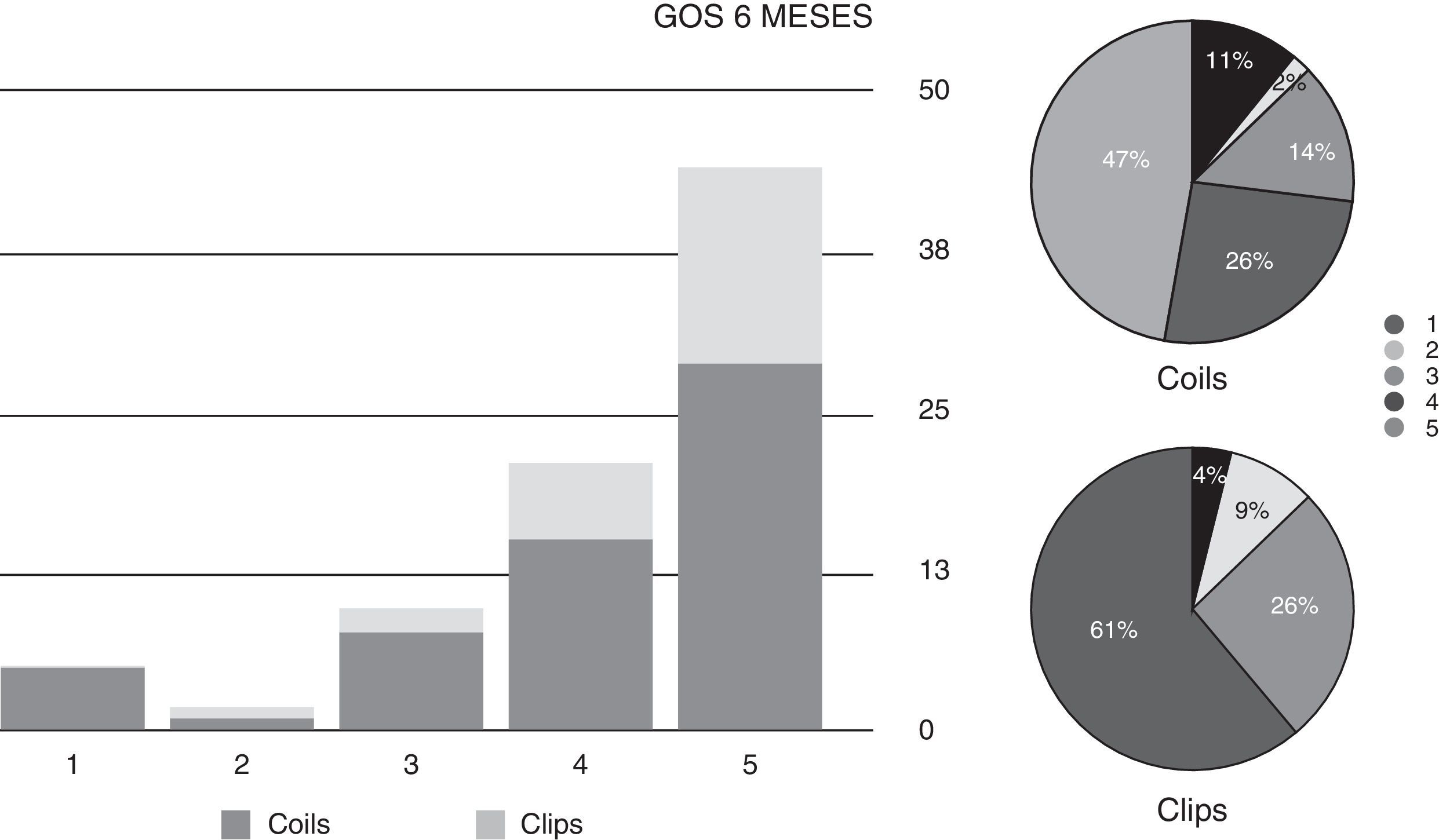
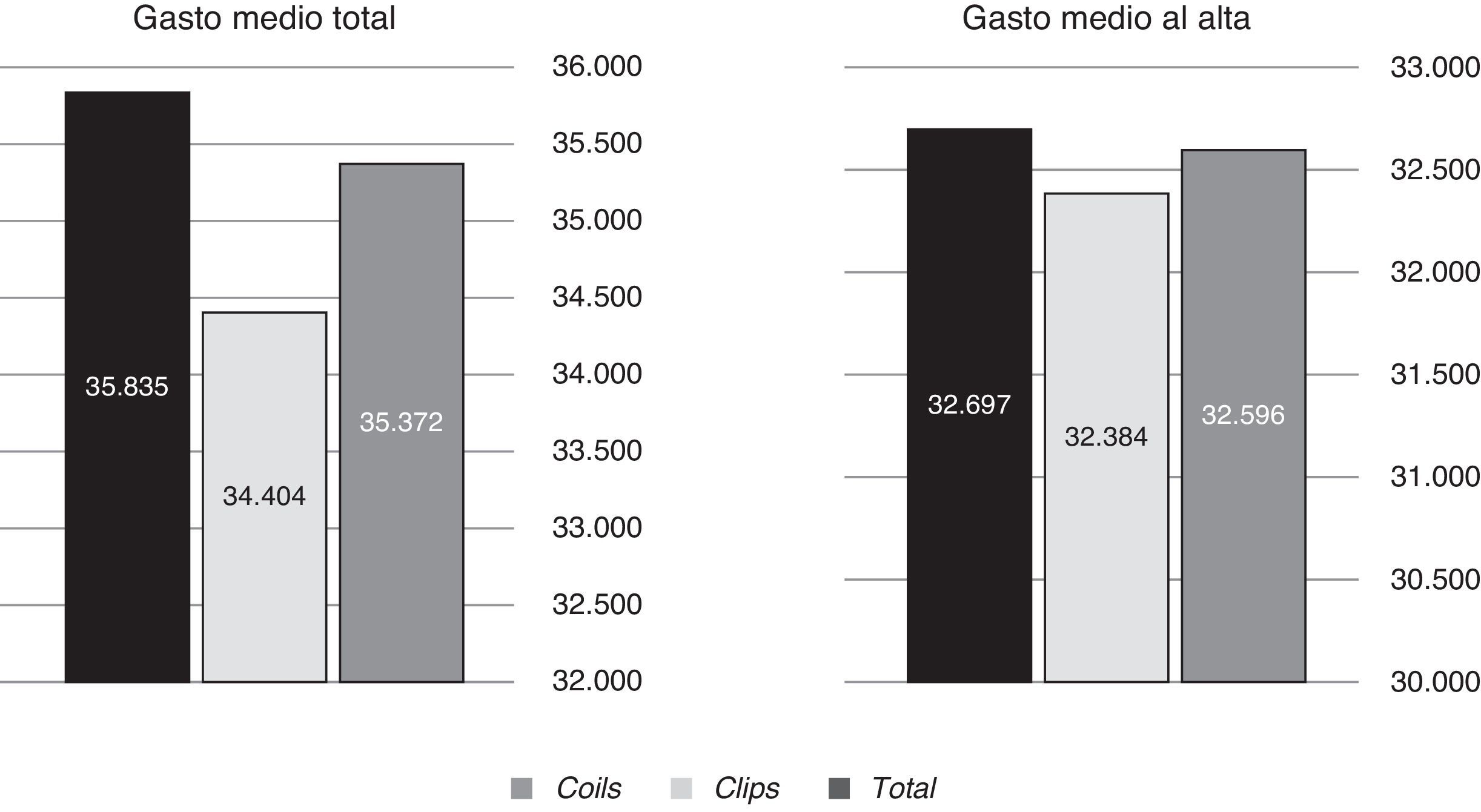
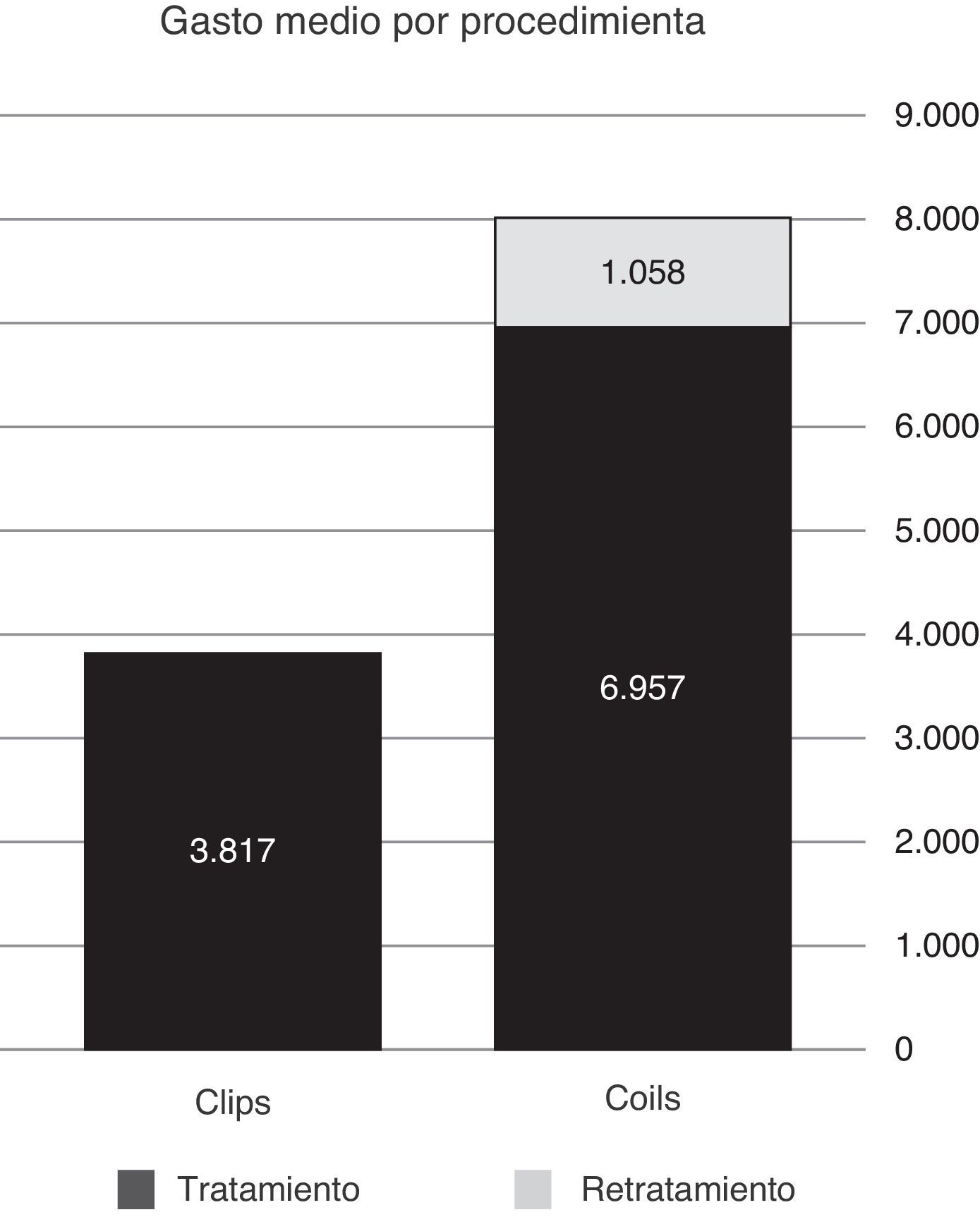
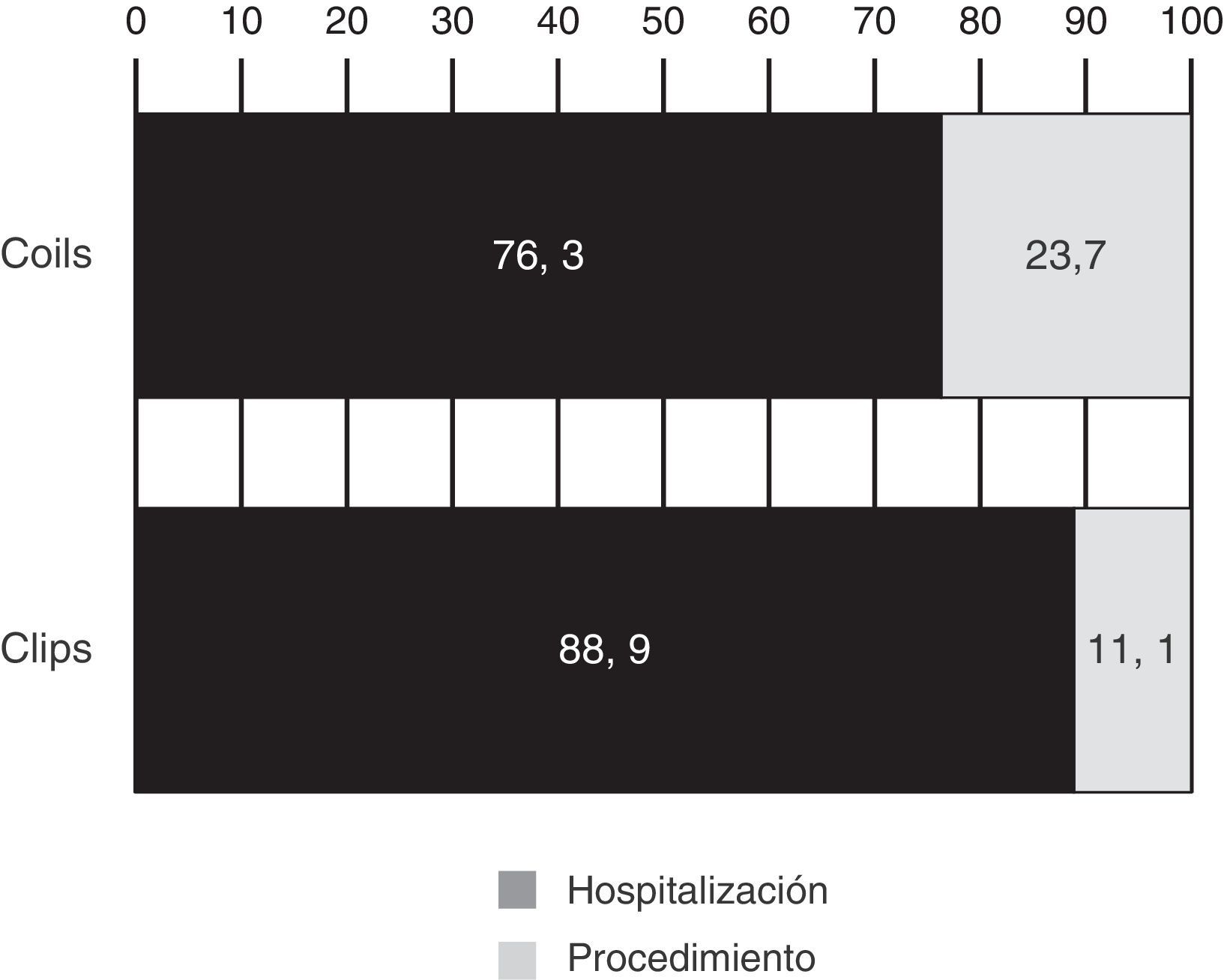
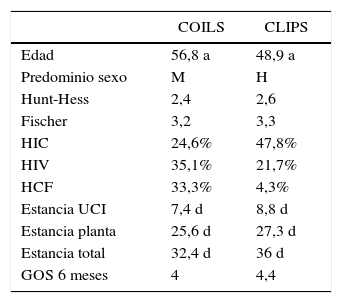
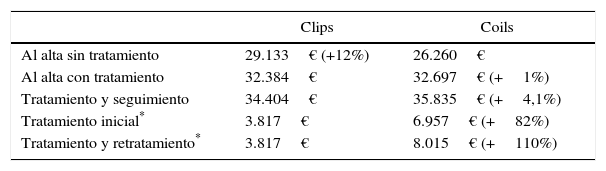
ResultadosNo hay grandes diferencias entre ambas series en cuanto a características clínicas (edad, Hunt-Hess y Fischer) ni a los resultados a los 6 meses medidos en la escala GOS. Existen diferencias en cuanto al tiempo de hospitalización tanto en UCI (superior en algo más de 1,4 días en el grupo Q) como en planta (1,7 días más). La hospitalización también se relaciona con la edad, la puntuación de Hunt-Hess y la de Fischer. Los gastos derivados de los materiales de embolización, del seguimiento y de los retratamientos (un 12% de la serie EV) hace que el coste global tratamiento endovascular sea un 4,1% más caro que el quirúrgico (35.835 € versus 34.404 €). El procedimiento endovascular en sí, incluyendo los retratamientos resulta un 110% más caro que el quirúrgico (8.015€ versus 3.817€).
ConclusionesLos resultados en cuanto a morbimortalidad obtenidos mediante tratamiento quirúrgico o embolizador no son diferentes. La estabilidad del tratamiento quirúrgico es superior al del endovascular, con mayores tasas de oclusión y menor necesidad de retratamiento. El tratamiento endovascular resulta más caro que el quirúrgico en aneurismas rotos, fundamentalmente debido al precio de los materiales de embolización, a la tasa de retratamientos y al seguimiento que precisan. Estas diferencias podrían ser aún más significativas en el caso de aneurismas no rotos, en los que se presupone un ingreso hospitalario menor, fuente principal del gasto en el tratamiento quirúrgico de esta patología.
To analyse costs of endovascular versus surgical treatment in 80 patients with aneurysmal subarachnoid haemorrhage (aSAH).
Material and methodsWe analysed data on 80 consecutive patients with aSAH between January 2010 and June 2011. Endovascular treatment was used in 57 patients and surgical in 23 patients. Demographic (gender and age) and clinical data (Hunt-Hess and Fisher scales), length of stay (ICU and ward) and results at 6 months (Glasgow outcome scale,[GOS]) were collected. Costs including stay, follow-up, complications and retreatments were calculated.
ResultsAge was higher in the endovascular group (statistically significant). There were no differences between the 2 groups in Hunt-Hess and Fisher scales. Results at 6 months were also similar, although slightly better in the surgical group. Length of stay was longer in surgical patients, both in ICU (mean 1.4 days) and ward (1.7 days). Hospitalisation length was also related to age and Hunt-Hess and Fisher scales. Costs from embolisation devices, follow-up and retreatment (12% in this series) made final endovascular treatment 4.1% more expensive than surgical treatment (€35,835 versus €34,404). Endovascular procedure (including retreatments) was 110% more expensive than surgical treatment (€8,015 versus €3,817).
ConclusionsThere are no differences between the 2 treatments in terms of morbidity and mortality. Stability of surgical treatment was higher than that of endovascular, with better occlusion and lower retreatment rates. Endovascular treatment is more expensive in ruptured aneurysms, principally due to embolisation device costs, long-term follow-up and retreatments, in retreatments, in spite of shorter hospital stay. In incidental aneurysms, which usually need shorter hospitalisation, differences between the 2 treatments could be even larger.
Artículo

Si es la primera vez que accede a la web puede obtener sus claves de acceso poniéndose en contacto con Elsevier España en suscripciones@elsevier.com o a través de su teléfono de Atención al Cliente 902 88 87 40 si llama desde territorio español o del +34 932 418 800 (de 9 a 18h., GMT + 1) si lo hace desde el extranjero.
Si ya tiene sus datos de acceso, clique aquí.
Si olvidó su clave de acceso puede recuperarla clicando aquí y seleccionando la opción "He olvidado mi contraseña".